
小儿腹泻或称腹泻病,是由多病原、多因素引起的以大便次数增多和大便性状改变为特点的一组临床综合征,严重者可伴有脱水、酸碱失衡及电解质紊乱,是婴幼儿时期的常见病,多发生在2岁以下小儿,一年四季均可发病,夏秋季发病率最高。
一、病因和发病机制
(一)病因
1.易感因素
(1)婴幼儿消化系统发育不完善:胃酸及消化酶分泌少,消化酶活性低,对食物量和质的变化耐受性差。
(2)生长发育快:对营养物质的需求相对较多,胃肠道负担重。
(3)机体防御功能较差:胃酸低、血液中免疫球蛋白和胃肠道SIgA均较低,对感染的防御能力差。
(4)肠道菌群失调:正常的肠道菌群对入侵的致病微生物具有拮抗作用,新生儿出生后尚未建立正常的肠道菌群,或因使用广谱抗生素等导致肠道菌群失调。
(5)人工喂养:不能从母乳中获得SIgA等成分,且食物和食具易被污染。
2.感染因素
(1)肠道内感染:主要由病毒、细菌引起,秋冬季节的婴幼儿腹泻80%以上是由病毒感染所致,以轮状病毒感染最为常见;细菌感染(不包括法定传染病)以致病性大肠杆菌为主。
(2)肠道外感染:如肺炎等疾病可因发热、病原体毒素作用使消化功能紊乱或肠道外感染的病原同时感染肠道而引起腹泻。
3.非感染性因素
(1)饮食因素:主要是喂养不当。
(2)过敏因素:如对牛奶及某些食物成分过敏或不耐受而引起腹泻。
(3)气候因素:腹部受凉使肠蠕动增加或天气过热使消化液分泌减少等可诱发消化功能紊乱而引起腹泻。
(二)发病机制
1.感染性腹泻: 病原微生物多通过污染的水、食物、日用品、手、玩具等进入消化道,或通过带菌者传播。病原微生物能否引起肠道感染,取决于宿主的防御能力、病原微生物数量的多少及毒力。病原体侵入消化道,可致肠黏膜发生充血、水肿、炎症细胞浸润、溃疡和渗出等病变,使食物的消化、吸收发生障碍,未消化的食物被细菌分解(腐败、发酵),其产物造成肠蠕动亢进及肠腔内渗透压升高引起腹泻。另外,病原体产生毒素,使小肠液分泌增加,超过结肠的吸收能力导致腹泻。腹泻后丢失大量的水和电解质,引起脱水、酸中毒及电解质紊乱。
2.非感染性腹泻:主要由饮食不当引起。当摄入食物量过多或食物的质发生改变,食物不能被充分消化吸收而堆积于小肠上部,使局部酸度减低,肠道下部细菌上移和繁殖,使未消化的食物发生腐败和发酵造成消化功能紊乱、肠蠕动亢进,引起腹泻、脱水、电解质紊乱。
二、临床表现
腹泻根据病因分:感染性腹泻和非感染性腹泻;
根据病程分:急性腹泻(病程<2周)、迁延性腹泻(病程在2周~2个月)和慢性腹泻(病程>2个月);根据病情分:轻型腹泻及重型腹泻。
(一)轻型腹泻
多为饮食因素或肠道外感染所致,以胃肠道症状为主,表现为食欲缺乏、偶有呕吐,大便次数增多,但一般每日在10次以内,每次大便量不多,一般为黄色或黄绿色稀水样,常见白色或黄白色奶瓣和泡沫。患儿体温大多正常,无明显脱水征及全身中毒症状,经治疗多在数日内痊愈。
(二)重型腹泻
多由肠道内感染引起,除有较重的胃肠道症状以外,还有明显的脱水、电解质紊乱、酸碱失衡及全身中毒症状。
1.胃肠道症状 食欲缺乏,常有呕吐,腹泻频繁,大便每日10余次至数10次,多为黄水样便或蛋花汤样便,量多,有少量黏液。
2.全身中毒症状 发热、烦躁不安、精神萎靡、嗜睡甚至昏迷、休克。
3.水、电解质和酸碱平衡紊乱 表现主要表现为脱水、代谢性酸中毒、低钾血症、低钙血症及低镁血症等。
(1)脱水
1)由于吐、泻丢失体液和摄入量不足,使体液总量减少,导致不同程度的脱水(表3-1)。
表3-1不同程度脱水的临床表现
|
|
轻 度 |
中 度 |
重度 |
|
失水占体重百分比 |
3%~5% |
5%~10% |
>10% |
|
精神状态 |
稍差,略烦躁 |
烦躁或萎靡 |
昏睡甚至昏迷 |
|
皮肤弹性 |
稍差 |
差 |
极差 |
|
口腔黏膜 |
稍干燥 |
干燥 |
极干燥 |
|
眼窝及前囟 |
稍凹陷 |
明显凹陷 |
深凹陷,眼睑不能闭合 |
|
眼泪 |
有 |
少 |
无 |
|
尿量 |
稍少 |
少 |
无 |
|
休克症状 |
无 |
无 |
有 |
2)由于水和电解质丢失比例不同而导致不同性质的脱水,以等渗性、低渗性脱水多见(表3-2)。
表3-2不同性质脱水的临床表现
|
|
低渗性 |
等渗性 |
高渗性 |
|
血钠(mmol/L) |
<130 |
130~150 |
>150 |
|
口渴 |
不明显 |
明显 |
极明显 |
|
皮肤弹性 |
极差 |
稍差 |
尚可 |
|
血压 |
明显下降 |
下降 |
正常/稍低 |
|
神志 |
嗜睡/昏迷 |
萎靡 |
烦躁/惊厥 |
(2)代谢性酸中毒:发生原因:①腹泻丢失大量碱性物质;②进食少,肠吸收不良,热能不足导致脂肪分解增加,产生大量酮体;③血容量减少,血液浓缩使血流缓慢.组织缺氧导致乳酸堆积;④肾血流量不足,酸性代谢产物滞留体内(表3-3)。
表3-3 代谢性酸中毒的分度及临床表现
|
|
轻 度 |
中 度 |
重 度 |
|
精神状态 |
正常 |
精神萎靡、烦躁不安 |
昏睡、昏迷 |
|
呼吸改变 |
呼吸稍快 |
呼吸深大 |
呼吸深快、节律不整、有烂苹果味 |
|
口唇颜色 |
正常 |
樱桃红 |
发绀 |
(3)低钾血症:发生原因包括:①呕吐、腹泻时大量丢失钾盐;②进食少,钾摄入不足;③肾脏保钾功能比保钠差,故腹泻时患儿多有不同程度的低钾。但在脱水未纠正前。由于血液浓缩、酸中毒时钾由细胞内向细胞外转移以及尿少而致钾排出量减少等原因,血清钾多数正常。随着脱水、酸中毒被纠正、排尿后钾排出增加、大便继续丢失钾以及输入葡萄糖合成糖原时使钾从细胞外进入细胞内转移等原因使血钾降低,出现不同程度的低钾症状。主要表现为:①神经肌肉兴奋性降低:精神不振、无力、腱反射减弱或消失,腹胀、肠鸣音减弱或消失;②心脏损害:心音低钝,心律失常,心电图出现U波等。
(4)低钙和低镁血症:发生原因为腹泻患儿进食少,吸收不良,从大便丢失钙、镁,使体内钙、镁减少,一般不严重。在脱水、酸中毒时,由于血液浓缩和离子钙增加,可不出现低钙表现。在脱水、酸中毒被纠正后,离子钙减少,出现低钙症状,表现为抽搐或惊厥。
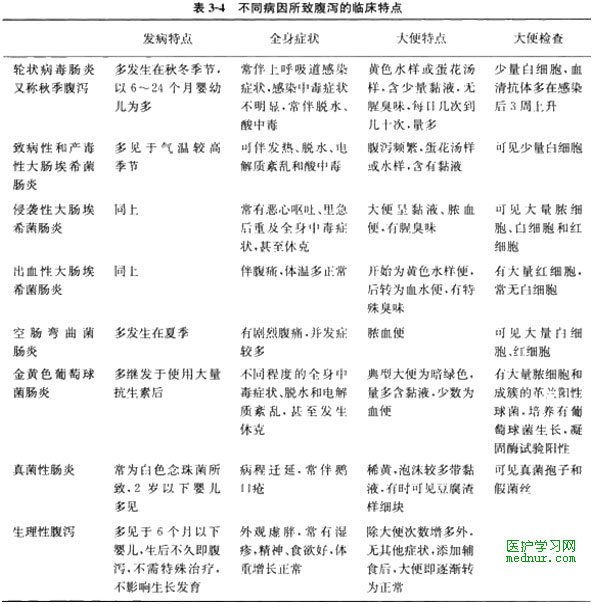
(三)不同病因所致腹泻的临床特点(表3-4)
三、辅助检查
1.粪便检查 轻型腹泻患儿粪便镜检可见大量脂肪球;中重度腹泻患儿粪便镜检可见大量白细胞,有些可有不同数量红细胞。粪便细菌培养可做病原学检查。
2.血液生化检查 血钠测定可提示脱水性质,血钾测定可反映体内缺钾的程度,血气分析可了解酸碱平衡性质和失衡程度。
四、治疗原则
(一)调整饮食
腹泻时进食和吸收减少,而营养需要量增加,强调继续饮食,满足生理需要,补充疾病消耗,以缩短腹泻后的康复时间。
(二)预防和纠正水、电解质和酸碱平衡紊乱
1.口服补液 适用于轻、中度脱水无明显呕吐者。
口服补液盐(ORS)溶液,是世界卫生组织(WHO)推荐用于急性腹泻合并脱水的一种溶液。有多种配方。
传统口服补液盐配方(2/3张),总渗透压为310mmoI/L。
WH02002年推荐的低渗透压口服补液盐配方(1/2张),总渗透压为245mmoI/L。氯化钠2.6g,枸橼酸钠2.9g,氯化钾15g,葡萄糖13.5g,用前以温开水1000ml溶解。
新生儿和有明显呕吐、腹胀、心肾功能不全等患儿不宜采用。在用于补充继续损失量和生理需要量时需适当稀释。
2.静脉补液 适用于中度以上脱水、呕吐或腹胀明显的患儿。
(1)常用液体种类、成分及配制
液体疗法时常用补液溶液包括非电解质溶液和电解质溶液。
1)非电解质溶液:常用5%或10%葡萄糖溶液,主要供给水分和供应部分能量,5%葡萄糖溶液为等渗液,10%葡萄糖溶液为高渗液,因葡萄糖输入体内将被氧化分解成水,没有维持血浆渗透压的作用,故属无张力液。
2)电解质溶液:主要用于补充损失的体液、电解质和纠正酸碱失衡。
①生理盐水(0.9%氯化钠溶液):为等渗液,常与其他液体混合后使用,含Na+和Cl一的量各为154mmol/L,Na+接近于血浆浓度(142mmol/L),Cl一高于血浆浓度(103mmol/L),输入过多可使血氯过高,尤其在酸中毒或肾功能不佳时有加重酸中毒的危险,故临床常以2份生理盐水和1份1.4%碳酸氢钠混合,使其Na+与Cl一之比为3:2,与血浆中钠氯之比相近。
②氯化钾溶液:用于补充缺钾、生理需要和继续丢失的钾。常用的有10%和15%氯化钾溶液,均不能直接应用,须稀释成0.15%~0.3%浓度的溶液静脉滴注,含钾溶液不能静脉推注,注入速度过快可发生心肌抑制而死亡。
③碳酸氢钠溶液:可直接增加缓冲碱,纠正酸中毒作用迅速,是治疗代谢性酸中毒的首选药物,1.4%溶液为等渗液,市售5%碳酸氢钠为高渗液,临床一般用10%葡萄糖按3.5倍稀释为等渗液使用。
④混合溶液:为适应临床不同情况的需要,将几种溶液按一定比例配制成不同的混合液,以互补其不足,常用混合液的组成见表3-5。
表3-5 几种常用混合液组成
|
混合溶液 |
0.9%氯化钠 |
5%~10% 葡萄糖 |
1.4%碳酸氢钠 (1.87%乳酸钠) |
张力 |
应 用 |
|
1∶1 |
1 |
1 |
— |
1/2 |
轻、中度等渗性脱水 |
|
2∶1 |
2 |
— |
1 |
等张 |
低渗或重度脱水,用于扩容 |
|
2∶3∶1 |
2 |
3 |
1 |
1/2 |
轻、中度等渗性脱水 |
|
4∶3∶2 |
4 |
3 |
2 |
2/3 |
中度、低渗性脱水 |
|
1∶2 |
1 |
2 |
— |
1/3 |
高渗性脱水 |
|
1∶4 |
1 |
4 |
— |
1/5 |
生理需要 |
(2)补液原则:液体疗法的目的是维持或恢复正常的体液容量和成分,保持正常的生理功能。补液方案应根据病史、临床表现及必要的实验室检查结果,综合分析水、电解质紊乱的程度、性质而定。第一天的补液总量包括累计损失量、继续损失量和生理需要量三方面。
1)补充累计损失量:
①定输液量(定量):补液量根据脱水的程度而定。原则上婴幼儿轻度脱水<50ml/kg,中度脱水50~1OOml/kg,重度脱水100~120ml/kg,实际应用时先按上述量的2/3给予,学龄前儿童及学龄儿童应酌减1/4~1/3。
②定输液种类(定性):补液的种类根据脱水的性质而定。
一股情况下是低渗脱水补2/3张~等张含钠液,等渗脱水补1/2~2/3张含钠液,高渗脱水补1/3~1/4张含钠液。如临床判断脱水性质有困难,可先按等渗脱水处理,同时应测血钠、钾、氯含量,以确定脱水性质,指导补液。
③定输液速度(定速):补液的速度取决于脱水的程度,原则上先快后慢。
累计损失量应在8~12小时内补足,滴速约为8~1Oml/(kg·h)。
重度脱水或有周围循环衰竭者应首先静脉推注或快速滴入2:1等张含钠液20ml/kg,总量不超过300ml,于30~60分钟内静脉输入,以扩充血容量,改善血液循环和肾功能。
2)补充继续损失量:继续损失量是补液开始后继续丢失的液体量。补充继续损失量一般用1/3~1/2张含钠液。
3)供给生理需要量:供给基础代谢需要的水60~80ml/kg,实际用量应除去口服部分,用1/4~1/5张含钠液补充。
继续损失量和生理需要量在后12~16小时内输入。滴速约为5ml/(kg·h)。
在实际补液过程中,要对以上三部分需要进行综合分析,对补液量的计算为以上三部分合计,一般轻度脱水约90~120ml/kg,中度脱水约120~150ml/kg,重度脱水约150~180ml/kg,并根据治疗效果,随时进行调整。
3.药物治疗
(1)控制感染:合理使用抗生素。水样便,一般不用抗生素;黏液、脓血便应针对病原选用抗生素;大肠埃希菌、空肠弯曲菌等感染所致肠炎选用抗G一杆菌抗生素以及大环内酯类抗生素;金黄色葡萄球菌肠炎、真菌性肠炎应立即停用原使用的抗生素,根据症状选用万古霉素、甲硝唑等药物或抗真菌药物治疗。
(2)肠道微生态疗法:有助于恢复肠道正常菌群的生态平衡,抑制病原菌定植和侵袭,控制腹泻。常用双歧杆菌、嗜酸乳杆菌等制剂。
(3)肠黏膜保护剂的应用:具有吸附病原体和毒素、保护肠黏膜的作用;如蒙脱石粉。
五、护理问题
1.腹泻 与喂养不当、胃肠道功能紊乱有关
2.体液不足 与腹泻、呕吐导致体液丢失过多和摄入不足有关
3.有皮肤完整性受损的危险 与大便次数增多刺激臀部皮肤有关
4.营养失调 低于机体需要量 与呕吐、腹泻丢失营养过多及摄入减少有关
5.体温过高 与肠道感染有关
6.潜在并发症:电解质及酸碱平衡紊乱
7.知识缺乏(家长) 家长缺乏喂养知识及相关护理知识
六、护理措施
(一)补液的护理
1.口服补液 正确配制口服补液盐,超过24小时未饮用完应弃去。2岁以下患儿每1~2分钟喂5ml(约1小勺),稍大的患儿可用杯子少量多次饮用;如有呕吐,停10分钟后再喂,每2~3分钟喂5ml,4~6小时服完。应注意:①服用期间应让患儿照常饮水,防止高钠血症的发生;②如患儿出现眼睑水肿,应停止服用,改为口服白开水。
2.静脉补液
(1)输液前全面了解患儿的病情,熟悉所输液体的组成、张力、配制方法;
(2)输液中按先快后慢、先浓后淡、先盐后糖、见尿补钾的原则按医嘱分批输入液体;
(3)严格掌握输液速度,输液过快容易导致肺水肿、心力衰竭,过慢脱水不能及时纠正,最好使用输液泵控制速度;
(4)观察补液效果:准确记录第一次排尿时间,若补液合理,3~4小时应排尿,表明血容量恢复;若24小时患儿皮肤弹性及前囟、眼窝凹陷恢复,说明脱水已纠正;若仅是尿量多而脱水未纠正,可能是输入的液体中葡萄糖比例过高;若补液后患儿出现眼睑水肿,可能是电解质溶液比例过高,应及时通知医生调整补液;
(5)准确记录24小时出入量,为医生调整液量及输液速度提供依据;婴幼儿大小便不易收集,可用称尿布法计算排出量;
(6)保证静脉输液通畅,观察局部有无红肿、渗液。
(二)药物治疗的护理
微生态制剂如果是活菌制剂,服用时应与口服抗生素间隔至少1小时以上。
(三)密切观察病情
1.监测生命体征。
2.观察并记录大便次数、性状及量,正确收集粪便送检。
3.观察全身中毒症状:如发热、烦躁、精神萎靡或嗜睡等。
4.观察水、电解质紊乱和酸碱平衡紊乱症状:见前文临床表现。
(四)合理喂养,调整饮食
根据个体情况合理调整,呕吐严重者可暂禁食4~6小时(不禁水),好转后尽早恢复喂养;母乳喂养的患儿继续母乳喂养,缩短每次哺乳时间,少量多次喂哺,暂停辅食;人工喂养的患儿可喂稀释的牛奶或米汤、脱脂奶等,腹泻次数减少后给予半流质饮食如粥、面条;病毒性肠炎暂停乳类喂养,改为豆浆、去乳糖配方奶粉等,因多有继发双糖酶缺乏(主要是乳糖酶),以减轻腹泻,缩短病程。
饮食调整原则为由少到多,由稀到稠,逐渐过渡到正常饮食,调整速度与时间取决于患儿对饮食的耐受情况。
(五)做好消毒隔离,防止交叉感染
对感染性腹泻的患儿应进行消化道隔离。护理患儿前后要认真洗手,对患儿的食具、玩具、衣物、被服、尿布等要进行消毒处理。
(六)维持皮肤的完整性
1.原则是要保持臀部及会阴部皮肤的清洁、干爽。腹泻患儿,因大便性质的改变,对皮肤的刺激性较强,因此患儿每次大便后,都要用温水清洗臀部,有条件的也可使用婴儿湿巾。清洗臀部时,应用手蘸水进行清洗,避免用毛巾直接擦洗,然后用柔软的毛巾或纸巾轻轻吸干。清洁后,可涂鞣酸软膏等,以预防臀红发生。目前大多数已使用纸尿裤,如使用尿布,应选择柔软、吸水性好的棉织品,勤更换,避免使用不透气的塑料布或橡胶布。兜尿裤时,松紧要合适,包裹过紧影响患儿活动,包裹过松会使大小便外溢。
2.臀红的护理
(1)在季节或室温条件允许情况下,使臀部暴露于空气中,保持皮肤于燥。
(2)局部用红外线灯或鹅颈灯照射。原理:通过远红外线灯照射产生热作用,加速渗出物的吸收,并有抗感染和抑制细菌的功效。每次照射时间15~20分钟,每日2~3次。照射时严格掌握灯与臀部的距离,一般为35~45cm,要严格交接班,防止烫伤。
(3)臀部烤灯后,酌情涂以润肤油类或药膏。涂抹药膏应使用棉签在皮肤上轻轻滚动涂药,不可上下刷抹,避免涂擦造成患儿疼痛和皮肤损伤。
七、健康教育
1.向家长讲解小儿腹泻的病因及预后,饮食调整的方法,臀部护理的方法,ORS溶液的配制、喂服方法和注意事项。指导家长学会病情观察的内容和方法,一旦病情加重应及时到医院就诊。
2.嘱家长注意饮食卫生,应食物新鲜、食具清洁;合理喂养;气候变化时避免腹部受凉;教育儿童饭前便后洗手;加强体格锻炼,适当户外活动;避免长期应用广谱抗生素。
3.已有口服疫苗,可选用。